Viêm tai giữa
| Viêm tai giữa | |
|---|---|
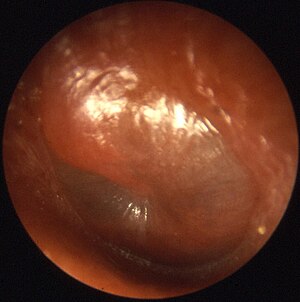 | |
| màng nhĩ phồng, một dấu hiệu điển hình ở một ca viêm tai giữa cấp | |
| Chuyên khoa | Khoa tai mũi họng |
| ICD-10 | H65-H67 |
| ICD-9-CM | 017.40, 055.2, 381.0, 381.1, 381.2, 381.3, 381.4, 382 |
| DiseasesDB | 29620 dịch, 9406 sinh mủ |
| MedlinePlus | 000638 cấp, 007010 có dịch tiết, 000619 mạn |
| eMedicine | emerg/351 ent/426 biến chứng, ent/209 có dịch tiết, ent/212 Điều trị nội khoa, ent/211 Điều trị phẫu thuật ped/1689 |
| MeSH | D010033 |
Viêm tai giữa là một nhóm các bệnh ở tai giữa.[1] Có hai dạng chính là viêm tai giữa cấp tính(VTGC) và viêm tai giữa có dịch tiết (VTGTD).[2] VTGC là một bệnh nhiễm trùng khởi phát đột ngột thường với triệu chứng đau tai. Ở trẻ em nhỏ đau tai thường làm bé kéo dật tai, khóc nhiều hơn, và ngủ kém. Ngoài ra, còn có khi ta thấy bé sốt và ăn uống kém đi. VTGTD thường không có các triệu chứng cơ năng chỉ điểm.[3] Đôi khi bệnh nhân mô tả một cảm giác đầy nặng tai. VTGTD được định nghĩa là tình trạng tai giữa nhìn thấy dịch không nhiễm trùng trong hơn ba tháng. Viêm tai giữa sinh mủ mạn tính(VTGM) là bệnh viêm tai giữa kéo dài hơn hai tuần và tình trạng này phải gây ra nhiều đợt chảy mủ ra lỗ tai. Đôi khi nguyên nhân là biến chứng từ viêm tai giữa cấp. Bệnh nhân thường hiếm khi thấy đau tai.[4] Cả ba dạng trên đều có thể liên quan đến tình trạng khiếm thính ở bệnh nhân.[1][2] Mất thính lực trong VTGTD, do là bệnh kéo dài, có thể ảnh hưởng đến khả năng học ở trẻ mắc bệnh.[4]
Nguyên nhân gây ra VTGC có liên quan đến cả cấu trúc giải phẫu và chức năng miễn dịch ở trẻ em. Tình trạng nhiễm trùng có thể là do vi khuẩn hoặc virút. Yếu tố nguy cơ gồm có sự phơi nhiễm khói, sử dụng núm vú giả, và việc đi nhà giữ trẻ. Bệnh thường xảy ra nhiều hơn ở những người mắc hội chứng Down.[4] VTGTD thường theo sau VTGC và có thể liên quan đến các yếu tố như nhiễm virút hô hấp trên, các chất gây kích thích như khói, hay dị ứng.[2][4] Để chẩn đoán chính xác VTG rất cần đến việc quan sát màng nhĩ.[5] Các triệu chứng thực thể của VTGC bao gồm màng nhĩ phồng hoặc không di động khi bơm khí vào tai.[3][6] Dịch chảy ra từ tai không liên quan đến viêm ống tai ngoài cũng xác định cho chẩn đoán.
Có một vài phương pháp phòng ngừa nguy cơ viêm tai giữa bao gồm sử dụng vắcxin phòng pneumococcus và influenza, bú sữa mẹ hoàn toàn trong sáu tháng đầu đời, và tránh khói thuốc lá.[3] Điều trị quan trọng là việc sử dụng các thuốc giảm đau.[3] Có thể là paracetamol (acetaminophen), ibuprofen, thuốc nhỏ tai benzocaine, hay opioids.[3] Trường hợp VTGC, kháng sinh có thể giúp bệnh khỏe nhanh hơn nhưng có thể gây ra các tác dụng phụ.[7] Kháng sinh thường chỉ được đề nghị ở những bệnh nhân nặng hoặc nhỏ hơn hai tuổi. Ở những ca bệnh nhẹ hơn thường chỉ được đề nghị kháng sinh nếu bệnh không cải thiện sau hai đến ba ngày.[6] Kháng sinh hàng đầu tiên được chọn thường là amoxicillin. Ở những bệnh nhân bị nhiễm trùng tai giữa thường xuyên, ống thông nhĩ có thể giúp giảm tái phát.[3] Ở trẻ em mắc viêm tai giữa có dịch tiết, kháng sinh có thể giúp giải quyết triệu chứng, nhưng cũng có thể gây ra tiêu chảy, nôn ói, và nổi ban da.[8]
Tính trên toàn thế giới, VTGC ảnh hưởng đến 11% số người một năm (khoảng 325 đến 710 triệu ca).[9][10] Bệnh nhân viêm tai giữa thường là trẻ em dưới năm tuổi và luôn là trẻ nữ.[9][11] Trong số người mắc, khoảng 4,8% hay 31 triệu người mắc VTGC bệnh phát triển thành viêm tai giữa sinh mủ mạn.[9] Trước mười tuổi, VTGTD ảnh hưởng đến khoảng 80% trẻ em ở một thời điểm nào đó.[11] Viêm tai giữa gây ra 2.400 cái chết vào năm 2013 - giảm từ 4900 ca tử vong vào năm 1900.[12]
Bệnh viêm tai giữa
[sửa | sửa mã nguồn]
Viêm tai giữa ở trẻ em thường là viêm cấp do nhiễm trùng hoặc ứ đọng dịch trong hòm tai mà thành.[13] Do đặc điểm giải phẫu và sinh lý của trẻ em có nhiều điểm khác biệt với người lớn, nên trẻ em thường hay bị viêm tai giữa cấp hơn:
- Trẻ em hay bị viêm mũi họng, vi khuẩn sẽ từ các ổ viêm này lan lên tai gây nên viêm tai giữa.
- Ở trẻ em, vòi nhĩ (eustachian tube) nối hòm tai và họng mũi) ngắn hơn, khẩu kính lớn hơn ở người lớn nên vi trùng và các chất xuất tiết ở mũi họng rất dễ lan lên tai giữa, nhất là khi em bé nằm ngửa thì tai sẽ ở vị trí thấp hơn mũi họng, nếu em bé khóc, vòi nhĩ sẽ mở rộng thêm làm cho các chất xuất tiết ở mũi họng theo đó chảy vào hòm tai.
- Hệ thống niêm mạc đường hô hấp (niêm mạc mũi họng, niêm mạc hòm tai, niêm mạc khí phế quản...) ở trẻ em rất nhạy cảm, rất dễ phản ứng với những kích thích hóa, lý và cơ học bằng hiện tượng xuất tiết dịch, làm cho dịch ứ đọng nhiều trong hòm tai gây viêm tai giữa.
Mức độ nguy hiểm của bệnh
[sửa | sửa mã nguồn]Viêm tai giữa cấp ở trẻ nhỏ có thể gây thủng màng nhĩ, làm tiêu xương, gián đoạn chuỗi xương con... ảnh hưởng đến sức nghe của trẻ. Trẻ bị nghe kém, nhất là từ khi chưa phát triển lời nói, sẽ dẫn đến rối loạn ngôn ngữ (nói ngọng, nói không rõ âm, từ...) làm giảm sút nghiêm trọng chất lượng giao tiếp xã hội sau này của trẻ.
Nặng hơn nữa là những biến chứng nhiễm trùng, nhiều khi ảnh hưởng đến tính mạng: viêm tai giữa cấp có thể dẫn đến những biến chứng sọ não cực kỳ nguy hiểm như viêm màng não, áp xe não do tai, viêm tắc tĩnh mạch bên, do viêm nhiễm lan từ trần hòm tai lên não hoặc gây liệt dây thần kinh mặt (dây số VII).
Phát hiện và điều trị
[sửa | sửa mã nguồn]Triệu chứng
[sửa | sửa mã nguồn]Viêm tai giữa ở trẻ nhỏ thường biểu hiện bằng các triệu chứng sau:
- Trẻ sốt, thường là sốt cao 39-40oC, quấy khóc nhiều, bỏ bú, kém ăn, nôn trớ, co giật...
- Nếu là trẻ lớn, sẽ kêu đau tai, còn trẻ nhỏ chỉ biết lắc đầu, lấy tay dụi vào tai.
- Rối loạn tiêu hóa: trẻ đi ngoài lỏng, nhiều lần, xuất hiện gần như đồng thời với triệu chứng sốt.
Tóm lại tất cả các em bé bị sốt không rõ nguyên nhân, những trẻ nhỏ bị tiêu chảy và nôn... đều phải được khám kỹ càng về tai mũi họng để có thể phát hiện sớm được bệnh viêm tai giữa cấp.
Nếu không được phát hiện và điều trị kịp thời, vài ngày sau (2-3 ngày) bệnh sẽ tiến triển sang giai đoạn vỡ mủ do màng tai bị thủng, mủ tự chảy ra ngoài qua lỗ tai với các biểu hiện sau:
- Trẻ đỡ sốt, bớt quấy khóc, ăn được, ngủ được.
- Hết rối loạn tiêu hóa, đi ngoài trở lại bình thường.
- Không kêu đau tai nữa.
Các bà mẹ tưởng chừng như bệnh đã lui nhưng thực ra viêm tai giữa đã bắt đầu chuyển sang giai đoạn mạn tính, với 1 dấu hiệu rất quan trọng: chảy mủ tai.
Nếu vẫn không được điều trị bệnh sẽ diễn biến thành viêm tai giữa mạn tính hoặc viêm tai - xương chũm mạn tính, dẫn đến rất nhiều hậu quả xấu sau này cho trẻ, cùng với nguy cơ biến chứng có thể xảy ra vào bất kỳ lúc nào.
Điều trị
[sửa | sửa mã nguồn]Việc chẩn đoán và điều trị viêm tai giữa ở trẻ nhỏ nhất thiết phải do các thầy thuốc chuyên khoa có kinh nghiệm tiến hành. Tùy theo từng giai đoạn của bệnh mà có cách điều trị khác nhau.
- Giai đoạn đầu, khi màng nhĩ chưa thủng, thường phải dùng kháng sinh, hạ sốt, giảm đau, chống viêm và giảm xung huyết màng nhĩ, sát trùng mũi họng. Ngoài ra nếu trẻ bị rối loạn tiêu hóa nặng thì cần được phối hợp điều trị bởi các thầy thuốc nhi khoa. Nếu khám thấy màng nhĩ viêm đỏ, phồng, chứng tỏ có nhiều dịch viêm ứ đọng ở hòm tai thì phải chích rạch màng nhĩ, chủ động tháo bỏ dịch mủ trong tai giữa ra ngoài, không nên để cho mủ tự vỡ, làm thủng màng nhĩ hoặc lan vào xương chũm. Nói chung, trong trường hợp nghi ngờ có mủ thì nên chích rạch màng nhĩ sớm, thà chích rạch sớm còn hơn là chích rạch quá muộn. Vết chích sẽ tự liền lại rất nhanh sau 1-2 ngày.
- Điều trị xử lý triệt để các bệnh liên quan vùng mũi họng như: Viêm amidan, viêm họng, nhiệt miệng, viêm mũi, viêm xoang, viêm quanh răng....
- Giai đoạn muộn, màng nhĩ đã thủng; ngoài các thuốc điều trị toàn thân, cần phải tiến hành làm thuốc tai hàng ngày tại các cơ sở tai mũi họng. Trẻ sau đó phải được theo dõi tình hình lỗ thủng màng nhĩ bởi các thầy thuốc chuyên khoa.
Tham khảo
[sửa | sửa mã nguồn]- ^ a b Qureishi, A; Lee, Y; Belfield, K; Birchall, JP; Daniel, M (ngày 10 tháng 1 năm 2014). “Update on otitis media - prevention and treatment”. Infection and drug resistance. 7: 15–24. doi:10.2147/IDR.S39637. PMID 24453496.
- ^ a b c “Ear Infections”. cdc.gov. ngày 30 tháng 9 năm 2013. Truy cập ngày 14 tháng 2 năm 2015.
- ^ a b c d e f Lieberthal, AS; Carroll, AE; Chonmaitree, T; Ganiats, TG; Hoberman, A; Jackson, MA; Joffe, MD; Miller, DT; Rosenfeld, RM; Sevilla, XD; Schwartz, RH; Thomas, PA; Tunkel, DE (tháng 3 năm 2013). “The diagnosis and management of acute otitis media”. Pediatrics. 131 (3): e964-99. doi:10.1542/peds.2012-3488. PMID 23439909.
- ^ a b c d Minovi, A; Dazert, S (2014). “Diseases of the middle ear in childhood”. GMS current topics in otorhinolaryngology, head and neck surgery. 13: Doc11. doi:10.3205/cto000114. PMID 25587371.
- ^ Coker, TR; Chan, LS; Newberry, SJ; Limbos, MA; Suttorp, MJ; Shekelle, PG; Takata, GS (ngày 17 tháng 11 năm 2010). “Diagnosis, microbial epidemiology, and antibiotic treatment of acute otitis media in children: a systematic review”. JAMA. 304 (19): 2161–9. doi:10.1001/jama.2010.1651. PMID 21081729.
- ^ a b “Otitis Media: Physician Information Sheet (Pediatrics)”. cdc.gov. ngày 4 tháng 11 năm 2013. Truy cập ngày 14 tháng 2 năm 2015.
- ^ Venekamp, RP; Sanders, SL; Glasziou, PP; Del Mar, CB; Rovers, MM (ngày 23 tháng 6 năm 2015). “Antibiotics for acute otitis media in children”. The Cochrane database of systematic reviews. 6: CD000219. doi:10.1002/14651858.CD000219.pub4. PMID 26099233.
- ^ Venekamp, RP; Burton, MJ; van Dongen, TM; van der Heijden, GJ; van Zon, A; Schilder, AG (ngày 12 tháng 6 năm 2016). “Antibiotics for otitis media with effusion in children”. The Cochrane database of systematic reviews (6): CD009163. doi:10.1002/14651858.CD009163.pub3. PMID 27290722.
- ^ a b c Monasta, L; Ronfani, L; Marchetti, F; Montico, M; Vecchi Brumatti, L; Bavcar, A; Grasso, D; Barbiero, C; Tamburlini, G (2012). “Burden of disease caused by otitis media: systematic review and global estimates”. PLOS ONE. 7 (4): e36226. doi:10.1371/journal.pone.0036226. PMC 3340347. PMID 22558393.
- ^ Global Burden of Disease Study 2013, Collaborators (ngày 22 tháng 8 năm 2015). “Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013”. Lancet (London, England). 386 (9995): 743–800. doi:10.1016/s0140-6736(15)60692-4. PMC 4561509. PMID 26063472.
- ^ a b Lỗi chú thích: Thẻ
<ref>sai; không có nội dung trong thẻ ref có tênMin20142 - ^ GBD 2013 Mortality and Causes of Death, Collaborators (ngày 17 tháng 12 năm 2014). “Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013”. Lancet. 385 (9963): 117–71. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442.
- ^ AS Lieberthal; Carroll, AE; Chonmaitree, T; Ganiats, TG; Hoberman, A; Jackson, MA; Joffe, MD; Miller, DT; Rosenfeld, RM; Sevilla, XD; Schwartz, RH; Thomas, PA; Tunkel, DE (25 tháng 2 năm 2013). “The Diagnosis and Management of Acute Otitis Media”. Pediatrics. 131 (3): e964-99. doi:10.1542/peds.2012-3488. PMID 23439909.Quản lý CS1: sử dụng tham số tác giả (liên kết)
Liên kết ngoài
[sửa | sửa mã nguồn]- Neff MJ (tháng 6 năm 2004). “AAP, AAFP, AAO-HNS release guideline on diagnosis and management of otitis media with effusion”. Am Fam Physician. 69 (12): 2929–31. PMID 15222658.
- Secretory otitis media (Ear disorder) tại Encyclopædia Britannica (tiếng Anh)
- Otitis media (Pathology) tại Encyclopædia Britannica (tiếng Anh)
- Viêm tai (ngoài, giữa cấp và giữa mạn tính) tại Từ điển bách khoa Việt Nam
- Viêm tai xương chũm tại Từ điển bách khoa Việt Nam
